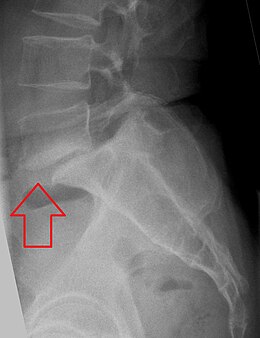
Spondylolisthésis
| Spécialité | Génétique médicale et orthopédie |
|---|
| CIM-10 | M43.1, Q76.2 |
|---|---|
| CIM-9 | 738.4, 756.12 |
| OMIM | 184200 |
| DiseasesDB | 12318 |
| MedlinePlus | 001260 |
| eMedicine | 396016 |
| MeSH | D013168 |
| Patient UK | Spondylolisthesis |
Le spondylolisthésis (du grec ancien σφόνδυλος, vertèbre, et ὀλίσθησις, action de glisser) désigne une affection du squelette humain, caractérisée par le glissement d'une vertèbre en avant de la vertèbre située en dessous d'elle (antéspondylolisthésis) ou en arrière (rétrolisthésis).
Les vertèbres les plus souvent concernées sont la quatrième et la cinquième vertèbre lombaire.
Spondylolyse et spondylolisthésis isthmique chez l’adulte
[modifier | modifier le code]La spondylolyse est une perte de continuité de l'isthme articulaire (pars interarticularis), situé entre les deux apophyses articulaires supérieure et inférieure de l'arc vertébral postérieur. Elle survient le plus souvent au niveau d'un étage vertébral lombaire bas, habituellement le dernier étage mobile. Elle peut être unilatérale ou bilatérale, induisant alors une micro mobilité ou une mobilité de l'arc postérieur. Elle peut être aiguë, traumatique, correspondant à un trait de fracture vrai[1], ou chronique, sans notion de vrai traumatisme. La perte de continuité s'organise alors sous la forme d'un tissu fibreux[2] ou plus rarement pseudo-kystique[3] plus ou moins hypertrophique dit « nodule de Gill », qui peut être agressif pour les racines nerveuses au contact. La lyse peut survenir dans l’enfance, mais aussi à l’âge adulte[4].
La fréquence de la spondylolyse au niveau lombaire est remarquablement élevée : de l'ordre de 3 à 7 % dans la population générale[5], beaucoup plus dans certains groupes. Si Inuits[6],[7] et Bushmen sont classiquement des groupes à risque, la fréquence des spondylolyses est de 14 % chez les athlètes de haut niveau[8],[9], particulièrement 20 % chez les danseurs, et de 11 à 17 % chez les gymnastes et les rameurs[10],[11],[12], au point que la constatation d'une spondylolyse puisse être considérée comme presque physiologique dans certains groupes de sportifs[13],[14],[15]…
Le spondylolisthésis est un déplacement permanent du corps vertébral en avant sur le corps vertébral sous-jacent, constituant un antéspondylolisthésis, ou en arrière (rétrolisthésis). Il est deux à trois fois moins fréquent que la spondylolyse isthmique[16]. Dans sa forme dite isthmique, il survient à la faveur d'une spondylolyse vraie, ou d'un allongement « dysplasique » de l'isthme sans perte de continuité qui est peut-être le résultat de lésions traumatiques consolidées. Les spondylolisthésis ont été classés de façon purement descriptive par Newman[17],[18] en 5 types essentiels. Le type isthmique est le type II, avec une forme lytique IIA, une forme avec allongement de l’isthme sans lyse IIB, et une forme traumatique aiguë avec fracture des isthmes IIC[19],[20]. Les autres types sont : Le type I « dysplasique » et plutôt rare recouvre un ensemble de malformations congénitales de la charnière lombo-sacrée : incompétence des articulaires postérieures dysplasiques associée à une anomalie de croissance du sacrum « en dôme », il se voit chez l’enfant et s’accompagne de troubles radiculaires car l’arc postérieur est habituellement intact. Le type III correspond au spondylolisthésis dit « dégénératif » : il s’agit d’un glissement habituellement à l’avant dernier niveau mobile, dû à la faillite arthrosique des apophyses articulaires postérieures et permise par la dégénérescence discale associée. Ceci survient chez un individu âgé au moins sur le plan physiologique, et s’accompagne de signes radiculaires au premier plan, car l’arc postérieur reste en continuité du corps, et l’effet « coupe-cigare » ajouté à l’hypertrophie arthrosique des articulations interapophysaires crée un syndrome canalaire de type claudication neurologique ou de type radiculalgique, selon la prédominance globale ou latérale de la sténose. Le déplacement lui-même est habituellement modéré[21],[22]. Le type IV intéresse le glissement acquis à la suite de la rare fracture traumatique des apophyses articulaires. Le type V comprend les conditions pathologiques locales (infection, tumeur) ou générales conduisant à la destruction des facettes, pédicules ou isthmes[23]. Enfin un type VI, ajouté ultérieurement, est le spondylolisthésis créé par la destruction chirurgicale de l’arc postérieur[24],[25].
Physiopathologie
[modifier | modifier le code]Les facteurs locaux sont essentiels[26] : hyperlordose constitutionnelle, répétition de mouvements en hyperlordose[27],[28], angle d’incidence élevé[29], apophyses articulaires inférieures de grand volume à l'avant-dernier niveau mobile[30], mettent l'isthme aplati du dernier niveau mobile en danger de cisaillement avec les apophyses articulaires sacrées à la faveur d'un traumatisme aigu ou chronique. Plateau sacré arrondi « en dôme », incidence élevée, sont des facteurs d'aggravation du glissement. Des facteurs congénitaux et héréditaires inconnus ont été évoqués pour expliquer la fréquence accrue dans certaines populations[31] et certaines familles[32],[33],[34], sans qu'on connaisse le rôle de la posture et de l'habitus[35],[36],[37]. La spondylolyse serait une pathologie de la marche, inconnue chez les patients non ambulatoires[38], bien que des cas aussi précoces qu’à l’âge de 2 ans aient pu être décrits. Lorsque l'isthme est rompu ou allongé de façon bilatérale, le corps vertébral libéré du contrôle de l'arc postérieur soumet le disque sus-jacent et les ligaments ilio-lombaires à la totalité des contraintes de cisaillement qu'il subit. Des contraintes en cisaillement et de la capacité de résistance de l'anulus dépendent la constitution ou non d'un spondylolisthésis[39].
Spondylolyse et spondylolisthésis isthmique sont des aspects différents d'une affection dont la variabilité clinique est remarquable
[modifier | modifier le code]Il y a des spondylolyses bien tolérées sur de très longues périodes sans spondylolisthésis, des spondylolisthésis sans spondylolyse, des spondylolisthésis stables non évolutifs pendant de nombreuses années[40], des formes d'aggravation lente ou rapide qu'il faut détecter à temps, et des formes mixtes[41],[42],[43],[44]. Il n'y a donc pas de filiation stricte entre les deux états et seule la surveillance est à même d'affirmer l'évolutivité vers l'aggravation du déplacement vertébral[45].
Les facteurs de progression sont : le sexe féminin, l'obésité, les contraintes en hyperlordose, l'âge (adolescents en période de croissance)[46], la cyphose locale[47].
Le glissement constitué, le corps vertébral subit deux types de déplacements : le glissement vers l'avant proprement dit, la bascule en cyphose[48]. S'y ajoute le déplacement vers le bas par effet de pente, et la ptose lorsque le corps vertébral échappe en bout de course au support du plateau vertébral érodé sous-jacent, sous l'effet du poids du tronc et de la traction du psoas sur le rachis lombaire.
Quantification du glissement
[modifier | modifier le code]L’index de Taillard[49] mesure le glissement à partir du repère du coin postéro-inférieur de la vertèbre olisthésique, en pourcentage de la longueur antéro postérieure du plateau sacré sous-jacent. En France, on divise traditionnellement le plateau sacré en trois tiers dans le sens antéropostérieur, et on cote le glissement antéropostérieur en fonction de l'épaisseur de ce plateau :
- Grade 0 (pas de glissement, ou spondylolyse sans glissement)
- Grade I glissement inférieur à 1/3 du plateau vertébral
- Grade II de 1/3 à 2/3, bord postérieur du corps vertébral en regard du milieu du plateau sacré
- Grade III plus de 2/3
- Grade IV glissement complet au-delà de la limite antérieure du plateau sous-jacent avec spondyloptose
Dans le monde anglo-saxon, à partir de la même référence (Meyerding [83]), on divise le plateau sacré en quatre quarts et il y a 5 stades numérotés de I à V… Cependant, on s’accorde sur le fait que les spondylolisthésis dont le glissement (index de Taillard) est inférieur à 33 % ont une évolution et des implications thérapeutiques différentes de ceux dont le glissement est plus important [103]. Dans les spondylolisthésis de haut grade, la partie antérieure du plateau vertébral érodée prend un aspect arrondi ou oblique, avec un plateau à double pente [111], qui rend la mesure de l’index de Taillard peu précise. Il existe une spondyloptose lorsque le coin postérosupérieur du corps vertébral migré se trouve en position debout plus bas que le coin postérosupérieur du plateau vertébral sous-jacent quel que soit le déplacement angulaire.
Clinique
[modifier | modifier le code]Il existe en pratique 3 formes cliniques bien différentes : la spondylolyse isolée, le spondylolisthésis grade I, les spondylolisthésis grade II et III. La spondyloptose pose quant à elle des problèmes très particuliers.
Spondylolyse isthmique
[modifier | modifier le code]Clinique
[modifier | modifier le code]Le tableau complet est fait de douleurs lombaires diurnes ou nocturnes mais plutôt mécaniques, de radiculalgies et pseudo radiculalgies de topographie S1 plutôt que L5, siégeant dans la face postérieure des cuisses et souvent tronquées au genou, de troubles de la statique avec rétraction des ischio jambiers, dont l’origine précise est inconnue. Il est rare, mais évocateur chez un adolescent ou un adulte jeune. En pratique, nombre de spondylolyses sont de découverte systématique en l'absence complète ou presque complète de symptomatologie. Le problème est plutôt de déterminer la responsabilité d'une lyse isthmique bien banale chez un adulte lombalgique chronique afin d'éviter une chirurgie qui ne résoudra pas le problème douloureux. Cliniquement, on recherche un trajet radiculaire vrai, un Lassègue, l'existence d'un déficit et d'une rétraction des ischio jambiers que l’on cote en mesurant l’angle poplité à 90° de flexion de cuisse en position couchée.
Imagerie
[modifier | modifier le code]Faire le diagnostic : les clichés standard peuvent montrer la lyse à un œil entraîné, les clichés centrés de 3/4 font toujours partie de l'arsenal diagnostic à la recherche de la décapitation du petit chien radiologique de Lachapelle [7, 76]. Les coupes de scanner peuvent aider [114] mais peuvent aussi passer dans le plan de la lyse et être difficiles à interpréter, quelquefois ce sont seulement les reconstructions tridimensionnelles dans le plan des isthmes qui permettent de trancher [45]. Dans certaines formes infra radiologiques en particulier chez le jeune sportif lombalgique, la scintigraphie osseuse au Tc 99 peut faire suspecter la lyse en montrant une fixation uni ou bilatérale [54]. La scintigraphie permet également de suspecter le caractère récent d’une lyse constituée chez un patient jeune [43, 117]. Le diagnostic précoce a un intérêt si on peut par un traitement précoce (diminution des activités, immobilisation) éviter de passer au stade de lyse radiologiquement constituée [52]. Chercher autre chose : chez un adulte lombalgique chronique ou qui se plaint de radiculalgies, la lyse isthmique est l'arbre qui cache la forêt [120] … hernie discale intra ou extra canalaire, au même niveau [94] ou à un autre niveau, tumeurs rachidiennes [8], voire ostéome ostéoïde [85] sont des diagnostics associés possibles, en marge de la lombalgie essentielle d'origine discale pure dont la physiopathologie et les indications thérapeutiques restent discutées [12]. Bilan préthérapeutique : L'IRM montre le volume du “ nodule de Gill ” , une anomalie radiculaire associée, une hernie discale au même niveau (en se méfiant des effets de volume partiel qui sont beaucoup plus fréquents), l'état du disque [31], et celui du disque sus-jacent [59] dans une perspective chirurgicale.
Formes cliniques
[modifier | modifier le code]La spondylolyse aiguë post traumatique, peut être unilatérale, il s'agit d'une vraie fracture en hyper extension et rotation du tronc, elle justifie un traitement conservateur prolongé dont le but est l’obtention de la consolidation et la restitution ad integrum [38]. Devant une lyse constituée dans un cadre traumatique, la scintigraphie permet d’affirmer le caractère récent et de traiter en conséquence [70]. L’immobilisation par corset est contraignante, car elle nécessite de prendre une cuisse de façon permanente.
Les spondylolyses strictement asymptomatiques ne justifient pas d'autre traitement qu'une surveillance d'autant plus rapprochée qu'il s'agit d'un individu jeune surtout chez l'adolescent sportif. En particulier, il n’y a pas de nécessité d’interdire les activités sportives [87]. Il faut revoir le patient tous les trois à six mois initialement afin d’évaluer la stabilité. Le facteur d’évolutivité essentiel est le jeune âge du patient, enfant ou adolescent.
Indications thérapeutiques
[modifier | modifier le code]Les lombalgies pures sont en général accessibles au traitement médical assorti d'exercice quotidien. Le but est de maintenir et renforcer la tonicité des muscles spinaux, et de lutter contre l’apparition d’une rétraction des ischio jambiers. Le traitement chirurgical se discute en fonction de la gêne provoquée : fréquence des épisodes de lombalgie récurrente, présence de radiculalgies, rétraction des ischio jambiers.
Techniques chirurgicales
[modifier | modifier le code]La réparation directe du défect par greffon isthmique et instrumentation spécifique sans arthrodèse s'adresse à des patients qui ne nécessitent pas d'exploration canalaire donc sans radiculalgies vraies, qui ont un disque sous-jacent en bon état vérifié par l’IRM [32], et un défect isthmique de petit volume accessible en extra canalaire à un greffon osseux. Avec un tel niveau d'exigence, peu de patients justifient la chirurgie, et les indications sont limitées dans la forme actuelle [6, 23, 39, 57, 86]. L'arthrodèse postérolatérale non instrumentée (Wiltse [123]) est réalisée par une double voie postérolatérale entre longissimus et multifidus, les greffons de crête iliaque sont apposés au contact des transverses et articulaires de L4 à l’aileron sacré avivés. L’immobilisation postopératoire en appareil de contention est à mettre en œuvre jusqu’à consolidation, habituellement 3 mois. L'arthrodèse L5 S1 instrumentée après libération canalaire : après exposition et résection de l’arc postérieur mobile, on excise de façon bilatérale le nodule fibreux au contact de la racine L5 et on complète la libération par la régularisation de la partie basse du pédicule L5 qui a fréquemment une forme en crochet agrippant la racine. Une instrumentation pédiculaire est mise en place de L5 à S1 et l’arthrodèse réalisée de la transverse de L5 à l’aileron sacré après un avivement qui doit être soigneux. L’arc postérieur réséqué peut fournir assez de greffons, cependant la fréquence des non-consolidations est fonction inverse du volume et de la qualité de la greffe, ce qui justifie la prise de greffe iliaque en sous aponévrotique par la même voie d’abord. Combinaisons : la voie postérolatérale de Wiltse permet au besoin de mettre en place une instrumentation pédiculaire qui soutiendra la greffe en cas d’hyper mobilité. L’arthrodèse postérolatérale instrumentée peut être réalisée sans exploration endocanalaire et sans résection de l’arc postérieur, en fonction des besoins d’exploration et de stabilisation. Les données qui entrent dans le choix technique sont essentiellement l’âge (consolidation plus facilement obtenue chez l’adolescent que chez l’adulte [118], qui fait préférer une arthrodèse instrumentée), la nécessité d’une exploration endocanalaire (radiculalgies vraies, conflit endocanalaire concordant) et l’état du disque sus-jacent vérifié sur l’IRM. La dégénérescence de celui-ci engage à étendre l’arthrodèse à l’avant dernier niveau mobile.
Spondylolisthésis de grade I (index de Taillard inférieur à 33 %)
[modifier | modifier le code]Il s’agit d’une forme anatomique où par définition le glissement du corps reste modéré. Le corps vertébral est habituellement peu déformé et la cyphose angulaire absente. Les cas asymptomatiques existent encore, mais sont plus rares.
Clinique
[modifier | modifier le code]- Douleurs lombaires banales en épisodes récurrents, souvent depuis de nombreuses années.
- Pseudo radiculalgies tronquées au genou, très fréquentes.
- Radiculalgies suivant un trajet complet habituellement S1 ou L5 d’horaire mécanique.
Les troubles radiculaires de type claudication neurologique ou troubles sphinctériens sont habituellement absents. Ils peuvent se voir dans les formes sans lyse isthmique [25].
Rétraction des ischio-jambiers : peut être importante comparativement à la modicité du déplacement ; est à l’origine de troubles de la statique avec attitude en hyperlordose. À ce stade il n’y a pas de déformation en cyphose lombo-sacrée constituée. L’examen clinique permet de percevoir le décalage des épineuses entre avant-dernier et dernier niveau mobile chez les patients maigres.
Imagerie
[modifier | modifier le code]Le cliché de profil montre et quantifie le glissement antérieur du corps vertébral, mais le bord postérieur du sacrum peut être difficile à percevoir. Les 3/4 montrent le plus souvent la lyse isthmique lorsqu’elle existe. Compte tenu de la fréquence des spondylolisthésis de grade I bien tolérés, le bilan complémentaire recherche d’autres pathologies à même d’expliquer une symptomatologie lombaire ou radiculaire chez un adulte jeune [44], en particulier à un autre niveau. Enfin dans une perspective chirurgicale, on recherche l’état d’hydratation du disque sus-jacent, le volume du tissu de pseudarthrose, la morphologie des pédicules et la présence de “ crochets ” pédiculaires nécessitant résection.
Traitement
[modifier | modifier le code]Le traitement de médecine physique est habituellement efficace. En particulier, il est important de lutter contre la rétraction des ischio-jambiers afin d’éviter la constitution d’une attitude vicieuse qui aggrave la symptomatologie. La musculature spinale et abdominale doit être entraînée voire renforcée. Ce traitement peut suffire [81, 93]. Il faut suivre lors de la découverte de façon rapprochée puis de façon plus éloignée (tous les 6 mois, tous les ans) afin de juger de la stabilité du déplacement. La progression est possible en effet même chez l’adulte [35, 48, 68, 90]. L’indication chirurgicale est portée en fonction 1) de la gêne (radiculalgies persistantes en particulier) 2) de l’évolutivité, car la chirurgie sur un déplacement plus important sera plus risquée et plus difficile.
Techniques chirurgicales
[modifier | modifier le code]La réparation isthmique n’a plus sa place car la présence du listhésis n’est possible que si le disque sous-jacent est déjà anormal. Les matériels actuels, s’ils sont capables de maintenir un arc postérieur libéré en l’absence de déplacement, ne peuvent maintenir la réduction du corps vertébral et donc combler le diastasis isthmique. L’ablation isolée de l’arc postérieur dite “intervention de Gill ” [55], n’a plus sa place et est à l’origine d’aggravation fréquente [91, 119] du déplacement.
L’arthrodèse non instrumentée par voie postéroexterne de Wiltse sans exploration intra canalaire est licite chez un individu jeune acceptant une immobilisation prolongée [34]. Cependant, il est logique de réaliser une exploration intra canalaire en cas de radiculalgie vraie [71]. Par ailleurs, la continuité de la greffe postérolatérale est difficile à affirmer, elle nécessite un scanner 3D car on a parfois des surprises. Même en cas d’arthrodèse continue consolidée, il y a des cas de progression du glissement par allongement de la greffe qui font déconseiller la technique chez l’adulte et en tout cas dans les spondylolisthésis de grade supérieur à I [21].
L’arthrodèse postérolatérale instrumentée avec vissage pédiculaire est devenue l’intervention de référence [19, 95, 99, 100, 108]. Elle s’accompagne d’exploration intra canalaire en cas de trajet radiculalgique avec imagerie concordante [33]. La position opératoire en appui sur les deux genoux, cuisses fléchies sur "table à sciatique", permet la mobilisation du bassin sur les têtes fémorales tout en libérant la traction imposées par le psoas au rachis lombaire Les questions qui se posent sont :
Faut-il utiliser des cages ?
[modifier | modifier le code]
Il n’y a pas de nécessité de récupérer de cyphose, inexistante ici. La diminution de hauteur est modérée, et la libération foraminale est bien plus efficacement réalisée par abord direct et résection pédiculaire soigneuse à la demande que par augmentation de la hauteur du disque. Par contre, le taux de non-consolidation plus élevé sur un disque mobile de hauteur conservée semble amélioré par l’arthrodèse antérieure complémentaire, qui paraît logique en cas d’exploration intra canalaire s’il n’y a pas d’anomalie radiculaire [28, 109]. Faut-il réduire le déplacement antéro-postérieur ? Ceci paraît de peu d’utilité, mais on obtient en général facilement une réduction partielle.
Il ne faut pas mettre en cyphose, car c’est un facteur de risque de lombalgies persistantes et de dégénérescence du niveau sus-jacent ; en pratique, la lordose en L5-S1 obtenue dans le montage est très souvent sur estimée en peropératoire, et en définitive très inférieure aux valeurs physiologiques, il paraît utile de lordoser au plus proche des valeurs préopératoires physiologiques.
Il faut libérer le “ crochet pédiculaire ” à l’origine de conflit radiculaire : le bord inférieur du pédicule est épaté au niveau de la lyse comme l’est une pseudarthrose hypertrophique. Il est recourbé en crochet qui vers le bas emmène la racine L5 avec le déplacement vers l’avant du corps vertébral, à l’origine de conflit. La libération radiculaire impose de suivre la racine sous le pédicule en réséquant le “ crochet ” à la Kerisson de la façon la plus complète possible. La longueur de pédicule restant permet de réaliser le vissage pédiculaire à condition d’insérer la vis dans la partie supérieure du pédicule qui est assez haut.
Spondylolisthésis de grade II et III (index supérieur à 33 %)
[modifier | modifier le code]Ils s’accompagnent en règle générale d’une cyphose angulaire, d’une déformation du corps vertébral en parallélépipède à petit côté postérieur, et d’une déformation du sacrum pseudo-dysplasique “ en dôme ” . Le patient se présente avec des troubles de la statique : c’est une hyper cyphose localisée et plus ou moins mobile compensée par une hyperlordose sous-jacente. La démarche “ dandinante ” [84] en rétraction des ischio jambiers complète le tableau typique. Les radiculalgies sont fréquentes. Il s’agit soit de pseudo radiculalgies tronquées d’origine discale, soit de radiculalgies vraies dues à l’irritation radiculaire par le volume du tissu de pseudarthrose, la rétraction de la racine par le crochet pédiculaire, la protrusion discale associée, la micro mobilité de l’ensemble en contact. Lorsque la déformation du corps est importante, le pédicule peut donner l’impression d’être implanté bas et venir pincer la racine sous son bord inférieur contre le plateau sacré.
Imagerie
[modifier | modifier le code]Le cliché de profil montre bien le glissement antérieur du corps vertébral, par rapport au bord postérieur du sacrum parfois difficile à percevoir. On quantifie l’index de Taillard et la cyphose lombo-sacrée. Les clichés dynamiques permettent de juger de la stabilité angulaire et du potentiel de réduction [72, 113, 125]. Le bilan préopératoire est identique. Le scanner 3D montre le crochet pédiculaire, l’IRM l’état du disque sus-jacent, la situation des racines, le volume du tissu de pseudarthrose, la pathologie possiblement associée de type hernie discale en particulier extra foraminale.
Traitement
[modifier | modifier le code]La gêne clinique est la règle, la progression aléatoire mais probable. L’indication opératoire est fréquente. Les problèmes posés sont de trois types : le déplacement antéropostérieur, le déplacement angulaire en cyphose, les troubles radiculaires. La logique chirurgicale est quadruple : libérer, réduire, arthrodèser (greffer), fixer. La libération radiculaire commence par l’ablation de l’arc postérieur puis intéresse les racines sous le pédicule qu’il faut réséquer à la demande en supprimant la partie agressive en crochet. Puis on libère la racine dans son trajet extra foraminal le plus loin possible latéralement afin de libérer en particulier le possible conflit entre la racine et l’apophyse transverse (« far out syndrome ») [122]. La libération aggrave l’instabilité préopératoire. Le matériel d’ostéosynthèse actuel permettrait de réduire le déplacement dans presque tous les cas, au prix d’une traction sur les racines fixées et rétractées [92]. La position sur table à sciatique cuisses fléchies à 90° libère la traction du psoas et facilite la réduction tout en permettant la bascule du bassin. La réduction du déplacement angulaire est d’une grande importance afin de corriger la nutation du bassin et hyperlordose sus-jacente. Elle peut parfois n’être obtenue que par la résection postérieure du dôme sacré. La réduction du déplacement antéropostérieur a moins d’intérêt et met directement les racines L5 en tension. Sur un disque de hauteur conservée, l’arthrodèse inter somatique complémentaire offre un support antérieur et améliore peut-être la fréquence de consolidation. Sur un disque pincé peu mobile, la mise en place de cages peut gêner la mise en lordose. De plus, la récupération de la hauteur aggrave la tension des racines et il est bien plus logique de libérer et de contrôler directement celles-ci plutôt que de tenter d’ “ ouvrir ” les foramen. L’arthrodèse antérieure par avivement des plateaux et greffe sans cage est peut être une alternative [30, 78, 112]. La fixation nécessite une prise sacrée solide avec plusieurs vis en utilisant une plaque ou un sabot. On fixe les niveaux mobiles sur l’ensemble tige-plaque sacrée en lordosant et en réglant la réduction antéro postérieure par la pénétration des vis. La dégénérescence du disque sus-jacent ou les conditions générales (ostéoporose, etc.) font inclure la vertèbre sus-jacente dans l’arthrodèse. Le volume de greffe fourni par l’arc postérieur réséqué est habituellement insuffisant et la prise de greffe iliaque justifiée. Des troubles radiculaires surviennent dans la moyenne des séries avec réduction dans 18 % des cas [67, 89], dont un tiers à la moitié sont définitifs. Ils semblent dépendre directement de l’amplitude de réduction antéro-postérieure et axiale. [9]. Cependant, la survenue de syndrome de la queue de cheval avait été remarquée dans les greffes in situ non instrumentées de spondylolisthésis sévères [66, 101]. En post opératoire, on positionne le patient cuisses fléchies sur un coussin dont la hauteur est progressivement diminuée. La survenue de paresthésies fait prescrire des corticoïdes à forte dose (Solupred 80 mg/j) dont on diminue rapidement les doses sur quelques jours. Ces troubles radiculaires peuvent être de survenue retardée, quelques jours après l’intervention, lorsque le patient est levé et reprend ses activités.
Spondyloptose
[modifier | modifier le code]La spondyloptose est la chute du corps de L5 (ou dernier niveau mobile) devant le sacrum ; la charnière lombo-sacrée est dans ces cas fortement anormale avec déformation du sacrum en dôme, vertèbre ptosée de petite taille fortement dysplasique, cyphose lombo-sacrée Il existe des cas de filiation documentée spondylolisthésis – spondyloptose, et des cas d’apparition récente chez l’enfant en particulier jeunes gymnastes, qui ne font plus discuter le caractère acquis plutôt que congénital. Les patients se présentent avec douleurs lombaires souvent anciennes, radiculalgies et pseudo radiculalgies, et troubles de la statique importants : le tronc est raccourci et projeté en avant avec pli abdominal transverse, fesses plates et le creux lombaire sus-jacent à l’épineuse de L4 est palpable. La démarche est “ dandinante ” , hanches et genoux enraidis en flexion selon l’ancienneté de la déformation. Surtout, des troubles neurologiques périnéaux peuvent survenir, s’accompagnant au pire de perte de la marche. L’imagerie montre le corps déformé de la dernière vertèbre mobile en avant du plateau sacré, dans une position de cyphose variable, avec quelquefois une lordose conservée. Le fourreau dural est aplati contre le bord postérieur du plateau sacré à l’origine des troubles radiculaires [56]. Chez l’enfant, la réduction peut être initiée par la mise en traction en lordose sur un hamac soutenant le pelvis. Le contrôle radiologique de la progression fait corriger progressivement la lordose en quelques jours. La réduction progressive est limitée à quelques jours et les tractions prolongées plusieurs semaines ne sont plus utilisées. L’obtention d’une réduction permet de réaliser la fixation arthrodèse par voie postérieure après libération radiculaire. La résection de la partie postérieure du dôme sacré peut permettre la réduction angulaire en limitant la traction sur les racines. Les doubles abords antérieur et postérieur en un ou plusieurs temps ont été développés pour limiter les pertes de réduction [14, 22, 36]. Compte tenu des performances du matériel actuel, on essaie de réserver ces procédures lourdes aux reprises [20] Chez l’adulte, la réduction est très difficile à obtenir. La résection du corps vertébral par voie antérieure [51, 77] est une procédure lourde, hémorragique, et ne règle pas les problèmes de conflit radiculaire lors de la réduction par voie postérieure. La résection du dôme sacré par voie postérieure peut dans certains cas permettre une réduction en cas de vertèbre ptosée de petite taille. La fixation en place S1 – L5 après libération radiculaire et réduction angulaire partielle est préférée. Elle peut être faite selon deux modalités qui peuvent être combinées : Vissage L5 trans-sacré et arthrodèse sus-jacente instrumentée[1, 60]; Arthrodèse S1 – L5 selon la technique de Bohlman [17] par forage intra canalaire antéro postérieur du sacrum et de la vertèbre ptosée sous contrôle de l’amplificateur de brillance [46]. Initialement réalisée avec un greffon péronier, la technique a connu un regain d’intérêt avec l’utilisation de vis creuses remplies de spongieux. Le problème posé par le bris éventuel de ces vis dans le corps de L5 n’est cependant pas résolu. Les résultats cliniques des arthrodèses en place sans réduction sont favorables en comparaison des interventions nécessitant plusieurs temps.
Références
[modifier | modifier le code]- (en) Fabris D, Costantini S, Nena U, Lo Scalzo V. « Traumatic L5-S1 spondylolisthesis: report of three cases and a review of the literature » Eur Spine J. 1999;8(4):290-5.
- (en) Major NM, Helms CA, Richardson WJ. « MR imaging of fibrocartilaginous masses arising on the margins of spondylolysis defects » AJR Am J Roentgenol. 1999;173(3):673-6.
- (en) Duprez T, Mailleux P, Bodart A, Coulier B, Malghem J, Maldague B. « Retrodural cysts bridging a bilateral lumbar spondylolysis: a report of two symptomatic cases » J Comput Assist Tomogr. 1999;23(4):534-7.
- (en) Heggeness MH, Esses SI, Kostuik JP. « Acquisition of lytic spondylolisthesis in the adult » J Spinal Disord. 1991;4(4): 486-9.
- Libson E, Bloom RA, Dinari G (1982) Symptomatic and asymptomatic spondylolysis and spondylolisthesis in young adults. Int Orthop 6 : 259-61
- Harvald B (1989) Genetic epidemiology of Greenland. Clin Genet 36 : 364-7.
- Simper LB (1986) Spondylolysis in Eskimo skeletons. Acta Orthop Scand 57 : 78-80
- Rossi F, Dragoni S (1990) Lumbar spondylolysis: occurrence in competitive athletes. Updated achievements in a series of 390 cases. J Sports Med Phys Fitness 30 : 450-2.
- Rossi F, Dragoni S (2001) The prevalence of spondylolysis and spondylolisthesis in symptomatic elite athletes: radiographic findings. Radiography 7 : 37-42.
- Jackson DW, Wiltse LL, Cirincoine RJ (1976) Spondylolysis in the female gymnast. Clin Orthop : 68-73.
- Konermann W, Sell S (1992) [The spine--a problem area in high performance artistic gymnastics. A retrospective analysis of 24 former artistic gymnasts of the German A team]. Sportverletz Sportschaden 6 : 156-60.
- Soler T, Calderon C (2000) The prevalence of spondylolysis in the Spanish elite athlete. Am J Sports Med 28 : 57-62.
- Aggrawal ND, Kaur R, Kumar S, Mathur DN (1979) A study of changes in the spine in weight lifters and other athletes. Br J Sports Med 13 : 58-61.
- Billings RA, Burry HC, Jones R (1977) Low back injury in sport. Rheumatol Rehabil 16 : 236-40
- Guillodo Y, Botton E, Saraux A, Le Goff P (2000) Contralateral spondylolysis and fracture of the lumbar pedicle in an elite female gymnast: a case report. Spine 25 : 2541-3
- Lorenz R (1982) Lumbar spondylolisthesis. Clinical syndrome and operative experience with Cloward's technique. Acta Neurochir 60 : 223-44
- Newman PH (1976) Surgical treatment for spondylolisthesis in the adult. Clin Orthop : 106-111.
- Wiltse LL, Newman PH, Macnab I (1976) Classification of spondylolisis and spondylolisthesis. Clin Orthop : 23-9.
- Cope R (1988) Acute traumatic spondylolysis. Report of a case and review of the literature. Clin Orthop : 162-5.
- Hilibrand AS, Urquhart AG, Graziano GP, Hensinger RN (1995) Acute spondylolytic spondylolisthesis. Risk of progression and neurological complications. J Bone Joint Surg Am 77 : 190-6.
- Bassewitz H, Herkowitz H (2001) Lumbar stenosis with spondylolisthesis: current concepts of surgical treatment. Clin Orthop : 54-60.
- Bolesta MJ, Bohlman HH (1989) Degenerative spondylolisthesis. Instr Course Lect 38 : 157-65
- Klaassen MA, Hoffman G (1987) Ewing sarcoma presenting as spondylolisthesis. Report of a case. J Bone Joint Surg Am 69 : 1089-92.
- (en) Blasier RD, Monson RC. « Acquired spondylolysis after posterolateral spinal fusion » J Pediatr Orthop. 1987;7(2): 215-7.
- Brunet JA, Wiley JJ (1984) Acquired spondylolysis after spinal fusion. J Bone Joint Surg Br 66 : 720-4.
- Dietrich M, Kurowski P (1985) The importance of mechanical factors in the etiology of spondylolysis. A model analysis of loads and stresses in human lumbar spine. Spine 10 : 532-42.
- Ciullo JV, Jackson DW (1985) Pars interarticularis stress reaction, spondylolysis, and spondylolisthesis in gymnasts. Clin Sports Med 4 : 95-110.
- Troup JD (1976) Mechanical factors in spondylolisthesis and spondylolysis. Clin Orthop : 59-67.
- Schwab FJ, Farcy JP, Roye DP, Jr. (1997) The sagittal pelvic tilt index as a criterion in the evaluation of spondylolisthesis. Preliminary observations. Spine 22 : 1661-7.
- Eisenstein S (1978) Spondylolysis. A skeletal investigation of two population groups. J Bone Joint Surg Br 60-B : 488-94.
- Virta L, Ronnemaa T, Osterman K, Aalto T, Laakso M (1992) Prevalence of isthmic lumbar spondylolisthesis in middle-aged subjects from eastern and western Finland. J Clin Epidemiol 45 : 917-22.
- Haukipuro K, Keranen N, Koivisto E, Lindholm R, Norio R, Punto L (1978) Familial occurrence of lumbar spondylolysis and spondylolisthesis. Clin Genet 13 : 471-6.
- Shahriaree H, Sajadi K, Rooholamini SA (1979) A family with spondylolisthesis. J Bone Joint Surg Am 61 : 1256-8.
- Wynne-Davies R, Scott JH (1979) Inheritance and spondylolisthesis: a radiographic family survey. J Bone Joint Surg Br 61-B : 301-5.
- Albanese M, Pizzutillo PD (1982) Family study of spondylolysis and spondylolisthesis. J Pediatr Orthop 2 : 496-9
- Arriaza BT (1997) Spondylolysis in prehistoric human remains from Guam and its possible etiology. Am J Phys Anthropol 104 : 393-7.
- Tower SS, Pratt WB (1990) Spondylolysis and associated spondylolisthesis in Eskimo and Athabascan populations. Clin Orthop : 171-5.
- Rosenberg NJ, Bargar WL, Friedman B (1981) The incidence of spondylolysis and spondylolisthesis in nonambulatory patients. Spine 6 : 35-8.
- Aihara T, Takahashi K, Yamagata M, Moriya H, Tamaki T (2000) Biomechanical functions of the iliolumbar ligament in L5 spondylolysis. J Orthop Sci 5 : 238-42
- Fredrickson BE, Baker D, McHolick WJ, Yuan HA, Lubicky JP (1984) The natural history of spondylolysis and spondylolisthesis. J Bone Joint Surg Am 66 : 699-707.
- Aland C, Rineberg BA, Malberg M, Fried SH (1986) Fracture of the pedicle of the fourth lumbar vertebra associated with contralateral spondylolysis. Report of a case. J Bone Joint Surg Am 68 : 1454-5.
- Burkus JK (1990) Unilateral spondylolysis associated with spina bifida occulta and nerve root compression. Spine 15 : 555-9.
- Garber JE, Wright AM (1986) Unilateral spondylolysis and contralateral pedicle fracture. Spine 11 : 63-6.
- Kornberg M (1988) Spondylolisthesis with unilateral pars interarticularis defect and contralateral facet joint degeneration. A case report. Spine 13 : 712-3.
- Frennered AK, Danielson BI, Nachemson AL (1991) Natural history of symptomatic isthmic low-grade spondylolisthesis in children and adolescents: a seven-year follow-up study. J Pediatr Orthop 11 : 209-13.
- Blackburne JS, Velikas EP (1977) Spondylolisthesis in children and adolescents. J Bone Joint Surg Br 59-B : 490-4.
- Dubousset J (1997) Treatment of spondylolysis and spondylolisthesis in children and adolescents. Clin Orthop : 77-85.
- Speck GR, McCall IW, O'Brien JP (1984) Spondylolisthesis: the angle of kyphosis. Spine 9 : 659-60.
- (en) WF Taillard « Etiology of spondylolisthesis » Clin Orthop Relat Res. 1976;(117):30-9.
[ Voir bibliographie pour les références numérotées entre crochet dans le texte ]
Bibliographie
[modifier | modifier le code]- Abdu WA, Wilber RG, Emery SE (1994) Pedicular transvertebral screw fixation of the lumbosacral spine in spondylolisthesis. A new technique for stabilization. Spine 19 : 710-5.
- Aggrawal ND, Kaur R, Kumar S, Mathur DN (1979) A study of changes in the spine in weight lifters and other athletes. Br J Sports Med 13 : 58-61.
- Aihara T, Takahashi K, Yamagata M, Moriya H, Tamaki T (2000) Biomechanical functions of the iliolumbar ligament in L5 spondylolysis. J Orthop Sci 5 : 238-42
- Aland C, Rineberg BA, Malberg M, Fried SH (1986) Fracture of the pedicle of the fourth lumbar vertebra associated with contralateral spondylolysis. Report of a case. J Bone Joint Surg Am 68 : 1454-5.
- Albanese M, Pizzutillo PD (1982) Family study of spondylolysis and spondylolisthesis. J Pediatr Orthop 2 : 496-9
- Albassir A, Samson I, Hendrickx L (1990) [Treatment of painful spondylolysis using Morscher's hook]. Acta Orthop Belg 56 : 489-95
- Amato M, Totty WG, Gilula LA (1984) Spondylolysis of the lumbar spine: demonstration of defects and laminal fragmentation. Radiology 153 : 627-9.
- Anderson DJ, Stambough JL, Rothman RH (1990) A rare intradural tumor simulating spondylolisthetic radiculopathy. Clin Orthop : 136-8.
- Ani N, Keppler L, Biscup RS, Steffee AD (1991) Reduction of high-grade slips (grades III-V) with VSP instrumentation. Report of a series of 41 cases. Spine 16 : S302-10.
- Arriaza BT (1997) Spondylolysis in prehistoric human remains from Guam and its possible etiology. Am J Phys Anthropol 104 : 393-7.
- Bassewitz H, Herkowitz H (2001) Lumbar stenosis with spondylolisthesis: current concepts of surgical treatment. Clin Orthop : 54-60.
- Bernard TN, Jr., Kirkaldy-Willis WH (1987) Recognizing specific characteristics of nonspecific low back pain. Clin Orthop : 266-80.
- Billings RA, Burry HC, Jones R (1977) Low back injury in sport. Rheumatol Rehabil 16 : 236-40.
- Bitan F, Padovani JP, Glorion C, Rigault P, Touzet P, Finidori G (1990) [Large-displacement spondylolisthesis in children and adolescents. Results of reduction-arthrodesis with front plates]. Rev Chir Orthop Reparatrice Appar Mot 76 : 425-36
- Blackburne JS, Velikas EP (1977) Spondylolisthesis in children and adolescents. J Bone Joint Surg Br 59-B : 490-4.
- Blasier RD, Monson RC (1987) Acquired spondylolysis after posterolateral spinal fusion. J Pediatr Orthop 7 : 215-7.
- Bohlman HH, Cook SS (1982) One-stage decompression and posterolateral and interbody fusion for lumbosacral spondyloptosis through a posterior approach. Report of two cases. J Bone Joint Surg Am 64 : 415-8.
- Bolesta MJ, Bohlman HH (1989) Degenerative spondylolisthesis. Instr Course Lect 38 : 157-65
- Boos N, Marchesi D, Heitz R, Aebi M (1992) [Surgical treatment of spondylolisthesis with mild displacement by pedicular fixation and posterolateral fusion in adults]. Rev Chir Orthop Reparatrice Appar Mot 78 : 228-35
- Boos N, Marchesi D, Zuber K, Aebi M (1993) Treatment of severe spondylolisthesis by reduction and pedicular fixation. A 4-6-year follow-up study. Spine 18 : 1655-61.
- Boxall D, Bradford DS, Winter RB, Moe JH (1979) Management of severe spondylolisthesis in children and adolescents. J Bone Joint Surg Am 61 : 479-95.
- Bradford DS, Boachie-Adjei O (1990) Treatment of severe spondylolisthesis by anterior and posterior reduction and stabilization. A long-term follow-up study. J Bone Joint Surg Am 72 : 1060-6.
- Bradford DS, Iza J (1985) Repair of the defect in spondylolysis or minimal degrees of spondylolisthesis by segmental wire fixation and bone grafting. Spine 10 : 673-9.
- Brunet JA, Wiley JJ (1984) Acquired spondylolysis after spinal fusion. J Bone Joint Surg Br 66 : 720-4.
- Buirski G, McCall IW, O'Brien JP (1984) Myelography in severe lumbosacral spondylolisthesis. Br J Radiol 57 : 1067-72.
- Burkus JK (1990) Unilateral spondylolysis associated with spina bifida occulta and nerve root compression. Spine 15 : 555-9.
- Ciullo JV, Jackson DW (1985) Pars interarticularis stress reaction, spondylolysis, and spondylolisthesis in gymnasts. Clin Sports Med 4 : 95-110.
- Cloward RB (1981) Spondylolisthesis: treatment by laminectomy and posterior interbody fusion. Clin Orthop : 74-82.
- Cope R (1988) Acute traumatic spondylolysis. Report of a case and review of the literature. Clin Orthop : 162-5.
- Csecsei GI, Klekner AP, Dobai J, Lajgut A, Sikula J (2000) Posterior interbody fusion using laminectomy bone and transpedicular screw fixation in the treatment of lumbar spondylolisthesis. Surg Neurol 53 : 2-6; discussion 6-7.
- Dai LY (2000) Disc degeneration in patients with lumbar spondylolysis. J Spinal Disord 13 : 478-86.
- Dai LY, Jia LS, Yuan W, Ni B, Zhu HB (2001) Direct repair of defect in lumbar spondylolysis and mild isthmic spondylolisthesis by bone grafting, with or without facet joint fusion. Eur Spine J 10 : 78-83.
- Davis IS, Bailey RW (1976) Spondylolisthesis: indications for lumbar nerve root decompression and operative technique. Clin Orthop : 129-34.
- de Loubresse CG, Bon T, Deburge A, Lassale B, Benoit M (1996) Posterolateral fusion for radicular pain in isthmic spondylolisthesis. Clin Orthop : 194-201.
- Deburge A, Lassale B (1984) [Isthmic spondylolisthesis with spontaneous development in adults. Apropos of 8 cases]. Rev Chir Orthop Reparatrice Appar Mot 70 : 147-9
- DeWald RL, Faut MM, Taddonio RF, Neuwirth MG (1981) Severe lumbosacral spondylolisthesis in adolescents and children. Reduction and staged circumferential fusion. J Bone Joint Surg Am 63 : 619-26.
- Dietrich M, Kurowski P (1985) The importance of mechanical factors in the etiology of spondylolysis. A model analysis of loads and stresses in human lumbar spine. Spine 10 : 532-42.
- Drevet JG, Auberge T, Magnol A, Lelong C, Blanc D, Ramponneau JP (1990) [Microtraumatic pathology of the lumbar isthmus: isthmic lysis or spondylolysis]. Rev Rhum Mal Osteoartic 57 : 385-92.
- Dreyzin V, Esses SI (1994) A comparative analysis of spondylolysis repair. Spine 19 : 1909-14; discussion 1915.
- Dubousset J (1997) Treatment of spondylolysis and spondylolisthesis in children and adolescents. Clin Orthop : 77-85.
- Duprez T, Mailleux P, Bodart A, Coulier B, Malghem J, Maldague B (1999) Retrodural cysts bridging a bilateral lumbar spondylolysis: a report of two symptomatic cases. J Comput Assist Tomogr 23 : 534-7.
- Eisenstein S (1978) Spondylolysis. A skeletal investigation of two population groups. J Bone Joint Surg Br 60-B : 488-94.
- Elliott S, Hutson MA, Wastie ML (1988) Bone scintigraphy in the assessment of spondylolysis in patients attending a sports injury clinic. Clin Radiol 39 : 269-72.
- Elster AD, Jensen KM (1985) Computed tomography of spondylolisthesis: patterns of associated pathology. J Comput Assist Tomogr 9 : 867-74.
- Elster AD, Jensen KM (1986) Importance of sagittally reformatted images in CT evaluation of spondylolisthesis. AJNR Am J Neuroradiol 7 : 1102-3.
- Esses SI, Natout N, Kip P (1995) Posterior interbody arthrodesis with a fibular strut graft in spondylolisthesis. J Bone Joint Surg Am 77 : 172-6.
- Fabris D, Costantini S, Nena U, Lo Scalzo V (1999) Traumatic L5-S1 spondylolisthesis: report of three cases and a review of the literature. Eur Spine J 8 : 290-5
- Floman Y (2000) Progression of lumbosacral isthmic spondylolisthesis in adults. Spine 25 : 342-7.
- Fredrickson BE, Baker D, McHolick WJ, Yuan HA, Lubicky JP (1984) The natural history of spondylolysis and spondylolisthesis. J Bone Joint Surg Am 66 : 699-707.
- Frennered AK, Danielson BI, Nachemson AL (1991) Natural history of symptomatic isthmic low-grade spondylolisthesis in children and adolescents: a seven-year follow-up study. J Pediatr Orthop 11 : 209-13.
- Gaines RW, Nichols WK (1985) Treatment of spondyloptosis by two stage L5 vertebrectomy and reduction of L4 onto S1. Spine 10 : 680-6.
- Galakoff C, Kalifa G, Dubousset J, Bennet J (1985) [Isthmus lysis and spondylolisthesis. A traumatic pathology]. Arch Fr Pediatr 42 : 437-40.
- Garber JE, Wright AM (1986) Unilateral spondylolysis and contralateral pedicle fracture. Spine 11 : 63-6.
- Gelfand MJ, Strife JL, Kereiakes JG (1981) Radionuclide bone imaging in spondylolysis of the lumbar spine in children. Radiology 140 : 191-5.
- Gill GG (1984) Long-term follow-up evaluation of a few patients with spondylolisthesis treated by excision of the loose lamina with decompression of the nerve roots without spinal fusion. Clin Orthop : 215-9.
- Gill GG, Binder WF (1980) Autoamputation of the first sacral nerve roots in spondyloptosis. Spine 5 : 295-7.
- Gillet P, Petit M (1999) Direct repair of spondylolysis without spondylolisthesis, using a rod-screw construct and bone grafting of the pars defect. Spine 24 : 1252-6.
- Green TP, Allvey JC, Adams MA (1994) Spondylolysis. Bending of the inferior articular processes of lumbar vertebrae during simulated spinal movements. Spine 19 : 2683-91.
- Grenier N, Kressel HY, Schiebler ML, Grossman RI (1989) Isthmic spondylolysis of the lumbar spine: MR imaging at 1.5 T. Radiology 170 : 489-93.
- Grob D, Humke T, Dvorak J (1996) Direct pediculo-body fixation in cases of spondylolisthesis with advanced intervertebral disc degeneration. Eur Spine J 5 : 281-5
- Guillodo Y, Botton E, Saraux A, Le Goff P (2000) Contralateral spondylolysis and fracture of the lumbar pedicle in an elite female gymnast: a case report. Spine 25 : 2541-3.
- Harvald B (1989) Genetic epidemiology of Greenland. Clin Genet 36 : 364-7.
- Haukipuro K, Keranen N, Koivisto E, Lindholm R, Norio R, Punto L (1978) Familial occurrence of lumbar spondylolysis and spondylolisthesis. Clin Genet 13 : 471-6.
- Heggeness MH, Esses SI, Kostuik JP (1991) Acquisition of lytic spondylolisthesis in the adult. J Spinal Disord 4 : 486-9.
- Hilibrand AS, Urquhart AG, Graziano GP, Hensinger RN (1995) Acute spondylolytic spondylolisthesis. Risk of progression and neurological complications. J Bone Joint Surg Am 77 : 190-6.
- Honet JC, Ellenberg MR (1991) Cauda equina syndrome after in situ arthrodesis for severe spondylolisthesis at the lumbosacral junction. J Bone Joint Surg Am 73 : 629.
- Hu SS, Bradford DS, Transfeldt EE, Cohen M (1996) Reduction of high-grade spondylolisthesis using Edwards instrumentation. Spine 21 : 367-71.
- Ishida Y, Ohmori K, Inoue H, Suzuki K (1999) Delayed vertebral slip and adjacent disc degeneration with an isthmic defect of the fifth lumbar vertebra. J Bone Joint Surg Br 81 : 240-4.
- Jackson DW, Wiltse LL, Cirincoine RJ (1976) Spondylolysis in the female gymnast. Clin Orthop : 68-73.
- Jackson DW, Wiltse LL, Dingeman RD, Hayes M (1981) Stress reactions involving the pars interarticularis in young athletes. Am J Sports Med 9 : 304-12.
- Johnson LP, Nasca RJ, Dunham WK (1988) Surgical management of isthmic spondylolisthesis. Spine 13 : 93-7.
- Kalebo P, Kadziolka R, Sward L, Zachrisson BE (1989) Stress views in the comparative assessment of spondylolytic spondylolisthesis. Skeletal Radiol 17 : 570-5
- Klaassen MA, Hoffman G (1987) Ewing sarcoma presenting as spondylolisthesis. Report of a case. J Bone Joint Surg Am 69 : 1089-92.
- Konermann W, Sell S (1992) [The spine--a problem area in high performance artistic gymnastics. A retrospective analysis of 24 former artistic gymnasts of the German A team]. Sportverletz Sportschaden 6 : 156-60.
- Kornberg M (1988) Spondylolisthesis with unilateral pars interarticularis defect and contralateral facet joint degeneration. A case report. Spine 13 : 712-3.
- Lachapelle AP, Lagarde C (1951) De la Spondylolyse (Étude radioclinique de 93 observations personnelles). J Radiol 56 : 453–465.
- Lehmer SM, Steffee AD, Gaines RW, Jr. (1994) Treatment of L5-S1 spondyloptosis by staged L5 resection with reduction and fusion of L4 onto S1 (Gaines procedure). Spine 19 : 1916-25.
- Lerat JL, Basso M, Trillaud JM, Tarquini C, Herzberg G, Lalain JJ, Dumont P (1984) [Treatment of spondylolisthesis in adolescents and adults by intersomatic arthrodesis using a posterior approach. Apropos of 40 cases]. Rev Chir Orthop Reparatrice Appar Mot 70 : 127-33.
- Libson E, Bloom RA, Dinari G (1982) Symptomatic and asymptomatic spondylolysis and spondylolisthesis in young adults. Int Orthop 6 : 259-61
- Lorenz R (1982) Lumbar spondylolisthesis. Clinical syndrome and operative experience with Cloward's technique. Acta Neurochir 60 : 223-44
- Magora A (1976) Conservative treatment in spondylolisthesis. Clin Orthop : 74-9.
- Major NM, Helms CA, Richardson WJ (1999) MR imaging of fibrocartilaginous masses arising on the margins of spondylolysis defects. AJR Am J Roentgenol 173 : 673-6.
- Meyerding H (1932) Spondylolisthesis. Surg Gynecol Obstet 54 : 371-377
- Meyers LL, Dobson SR, Wiegand D, Webb JD, Mencio GA (1999) Mechanical instability as a cause of gait disturbance in high-grade spondylolisthesis: a pre- and postoperative three-dimensional gait analysis. J Pediatr Orthop 19 : 672-6.
- Molsberger A, Winkelmann W, Wehling P (1989) [Chance coincidence of spondylolisthesis and osteoid osteoma of the spine--a case report]. Z Orthop Ihre Grenzgeb 127 : 343-5.
- Morscher E, Gerber B, Fasel J (1984) Surgical treatment of spondylolisthesis by bone grafting and direct stabilization of spondylolysis by means of a hook screw. Arch Orthop Trauma Surg 103 : 175-8
- Muschik M, Hahnel H, Robinson PN, Perka C, Muschik C (1996) Competitive sports and the progression of spondylolisthesis. J Pediatr Orthop 16 : 364-9.
- Newman PH (1976) Surgical treatment for spondylolisthesis in the adult. Clin Orthop : 106-111.
- O'Brien JP, Mehdian H, Jaffray D (1994) Reduction of severe lumbosacral spondylolisthesis. A report of 22 cases with a ten-year follow-up period. Clin Orthop : 64-9.
- Ohmori K, Ishida Y, Takatsu T, Inoue H, Suzuki K (1995) Vertebral slip in lumbar spondylolysis and spondylolisthesis. Long-term follow-up of 22 adult patients. J Bone Joint Surg Br 77 : 771-3.
- Osterman K, Lindholm TS, Laurent LE (1976) Late results of removal of the loose posterior element (Gill's operation) in the treatment of lytic lumbar spondylolisthesis. Clin Orthop : 121-8.
- Petraco DM, Spivak JM, Cappadona JG, Kummer FJ, Neuwirth MG (1996) An anatomic evaluation of L5 nerve stretch in spondylolisthesis reduction. Spine 21 : 1133-8; discussion 1139.
- Pizzutillo PD, Hummer CD, 3rd (1989) Nonoperative treatment for painful adolescent spondylolysis or spondylolisthesis. J Pediatr Orthop 9 : 538-40.
- Poussa M, Tallroth K (1993) Disc herniation in lumbar spondylolisthesis. Report of 3 symptomatic cases. Acta Orthop Scand 64 : 13-6.
- Ricciardi JE, Pflueger PC, Isaza JE, Whitecloud TS, 3rd (1995) Transpedicular fixation for the treatment of isthmic spondylolisthesis in adults. Spine 20 : 1917-22.
- Rosenberg NJ, Bargar WL, Friedman B (1981) The incidence of spondylolysis and spondylolisthesis in nonambulatory patients. Spine 6 : 35-8.
- Rossi F, Dragoni S (1990) Lumbar spondylolysis: occurrence in competitive athletes. Updated achievements in a series of 390 cases. J Sports Med Phys Fitness 30 : 450-2.
- Rossi F, Dragoni S (2001) The prevalence of spondylolysis and spondylolisthesis in symptomatic elite athletes: radiographic findings. Radiography 7 : 37-42.
- Roy-Camille R, Saillant G, Beurier J, Comarmond J (1979) [L5 S1 spondylolisthesis. Etiological factors and therapeutic indications]. Rev Chir Orthop Reparatrice Appar Mot 65 : 83-4.
- Roy-Camille R, Saillant G, Mazel C (1986) Internal fixation of the lumbar spine with pedicle screw plating. Clin Orthop : 7-17.
- Schoenecker PL, Cole HO, Herring JA, Capelli AM, Bradford DS (1990) Cauda equina syndrome after in situ arthrodesis for severe spondylolisthesis at the lumbosacral junction. J Bone Joint Surg Am 72 : 369-77.
- Schwab FJ, Farcy JP, Roye DP, Jr. (1997) The sagittal pelvic tilt index as a criterion in the evaluation of spondylolisthesis. Preliminary observations. Spine 22 : 1661-7.
- Seitsalo S, Osterman K, Hyvarinen H, Tallroth K, Schlenzka D, Poussa M (1991) Progression of spondylolisthesis in children and adolescents. A long-term follow-up of 272 patients. Spine 16 : 417-21.
- Shahriaree H, Sajadi K, Rooholamini SA (1979) A family with spondylolisthesis. J Bone Joint Surg Am 61 : 1256-8.
- Simper LB (1986) Spondylolysis in Eskimo skeletons. Acta Orthop Scand 57 : 78-80.
- Soler T, Calderon C (2000) The prevalence of spondylolysis in the Spanish elite athlete. Am J Sports Med 28 : 57-62.
- Speck GR, McCall IW, O'Brien JP (1984) Spondylolisthesis: the angle of kyphosis. Spine 9 : 659-60.
- Steffee AD, Brantigan JW (1993) The variable screw placement spinal fixation system. Report of a prospective study of 250 patients enrolled in Food and Drug Administration clinical trials. Spine 18 : 1160-72.
- Suk SI, Lee CK, Kim WJ, Lee JH, Cho KJ, Kim HG (1997) Adding posterior lumbar interbody fusion to pedicle screw fixation and posterolateral fusion after decompression in spondylolytic spondylolisthesis. Spine 22 : 210-9; discussion 219-20.
- Taillard WF (1976) Etiology of spondylolisthesis. Clin Orthop : 30-9.
- Takahashi K, Yamagata M, Takayanagi K, Tauchi T, Hatakeyama K, Moriya H (2000) Changes of the sacrum in severe spondylolisthesis: a possible key pathology of the disorder. J Orthop Sci 5 : 18-24
- Takeda M (1985) Experience in posterior lumbar interbody fusion: unicortical versus bicortical autologous grafts. Clin Orthop : 120-6.
- Tallroth K, Ylikoski M, Landtman M, Santavirta S (1994) Reliability of radiographical measurements of spondylolisthesis and extension-flexion radiographs of the lumbar spine. Eur J Radiol 18 : 227-31.
- Teplick JG, Laffey PA, Berman A, Haskin ME (1986) Diagnosis and evaluation of spondylolisthesis and/or spondylolysis on axial CT. AJNR Am J Neuroradiol 7 : 479-91.
- Tower SS, Pratt WB (1990) Spondylolysis and associated spondylolisthesis in Eskimo and Athabascan populations. Clin Orthop : 171-5.
- Troup JD (1976) Mechanical factors in spondylolisthesis and spondylolysis. Clin Orthop : 59-67.
- van den Oever M, Merrick MV, Scott JH (1987) Bone scintigraphy in symptomatic spondylolysis. J Bone Joint Surg Br 69 : 453-6.
- Vanden Berghe L, Maes G, Fabry G, Hoogmartens M (1991) In situ posterolateral fusion for spondylolisthesis. Acta Orthop Belg 57 : 214-8.
- Vestad E, Naes B (1977) Spondylolisthesis. Treatment by excision of the loose lamina and resection of the pedicle. Acta Orthop Scand 48 : 472-8
- Virta L, Ronnemaa T (1993) The association of mild-moderate isthmic lumbar spondylolisthesis and low back pain in middle-aged patients is weak and it only occurs in women. Spine 18 : 1496-503.
- Virta L, Ronnemaa T, Osterman K, Aalto T, Laakso M (1992) Prevalence of isthmic lumbar spondylolisthesis in middle-aged subjects from eastern and western Finland. J Clin Epidemiol 45 : 917-22.
- Wiltse LL, Guyer RD, Spencer CW, Glenn WV, Porter IS (1984) Alar transverse process impingement of the L5 spinal nerve: the far-out syndrome. Spine 9 : 31-41.
- Wiltse LL, Jackson DW (1976) Treatment of spondylolisthesis and spondylolysis in children. Clin Orthop : 92-100.
- Wiltse LL, Newman PH, Macnab I (1976) Classification of spondylolisis and spondylolisthesis. Clin Orthop : 23-9.
- Wood KB, Popp CA, Transfeldt EE, Geissele AE (1994) Radiographic evaluation of instability in spondylolisthesis. Spine 19 : 1697-703.
- Wynne-Davies R, Scott JH (1979) Inheritance and spondylolisthesis: a radiographic family survey. J Bone Joint Surg Br 61-B : 301-5.
Voir aussi
[modifier | modifier le code]